L’incidenza del diabete è in aumento nella popolazione generale, tanto che l’OMS stima un suo raddoppio in Europa nei prossimi dieci anni. Di pari passo, aumentano le complicanze della malattia diabetica, come patologie vascolari, neurologiche e danni oculari
La retinopatia diabetica rappresenta una delle prime complicanze del diabete ed è una delle principali cause di cecità nei Paesi sviluppati. I pazienti diabetici sono, di norma, invitati a sottoporsi a visite specialistiche oculistiche almeno una volta all’anno, con lo scopo di evidenziare ed eventualmente trattare quelle lesioni che possono portare a un danno permanente se non tempestivamente riconosciute.
I danni oculari del diabete possono essere di diversa entità, in base a durata del diabete, dipendenza o meno da terapia insulinica, compenso e presenza di altre patologie sistemiche (come l’ipertensione e l’obesità). Diabeti insorti in giovane età, anche se ben compensati con la terapia insulinica, porteranno sicuramente negli anni allo sviluppo di una retinopatia, magari di lieve entità, ma comunque da monitorare periodicamente. Una malattia diabetica comparsa in tarda età e con un buon compenso metabolico, potrebbe non comportare alcun danno per il sistema visivo. Una giovane paziente diabetica che affronta una gravidanza, invece, deve porre una particolare attenzione al possibile peggioramento, a volte improvviso e inarrestabile, della retinopatia che può portare a danni anche permanenti, tenuto conto anche del fatto che durante la gravidanza non è possibile mettere in pratica tutte le strategie terapeutiche normalmente utilizzate.
Da quanto detto si capisce come, a seconda della storia clinica di ogni soggetto affetto da diabete, sia necessario “ritagliare” per ogni paziente un adeguato programma di controlli e di trattamenti onde evitare danni al sistema visivo.
I sintomi
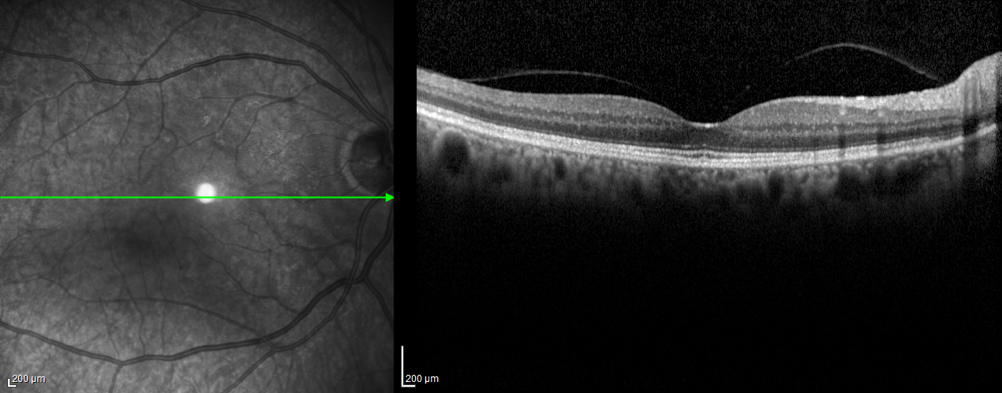
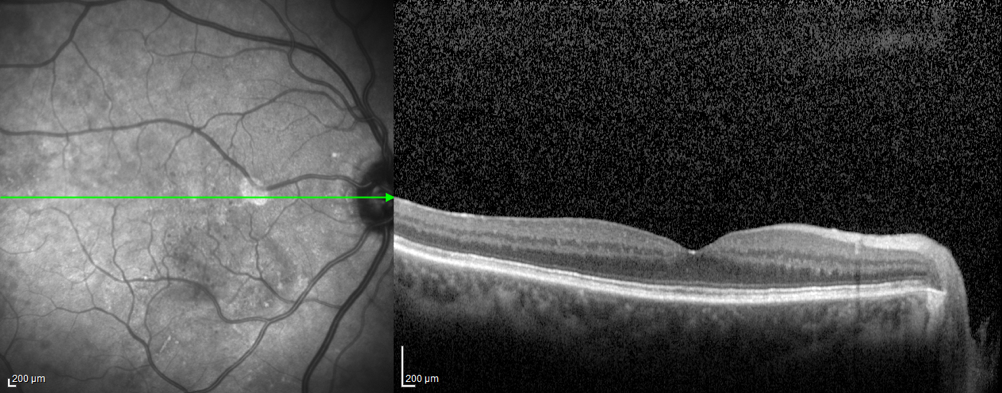
Le fasi iniziali di retinopatia diabetica sono caratterizzate dalla totale assenza di sintomi per il paziente, che tende pertanto a sottovalutare il proprio stato morboso, già infastidito dalla terapia cronica e dal numero di controlli cui è sottoposto. In queste fasi, una visita oculistica periodica può evidenziare minime lesioni retiniche (microemorragie e microaneurismi) senza un reale rischio per la funzione visiva. Un peggioramento del quadro clinico è indice, però, di un ridotto compenso metabolico. L’oculista, in questo caso, avvisa il paziente circa i rischi cui può andare incontro e comunica al diabetologo o al medico curante l’aggravamento della situazione e la necessità di modificare la terapia, nonché le abitudini di vita. Quando la retinopatia diabetica si aggrava, lo specialista oculista può richiedere alcuni esami strumentali, fluorangiografia e OCT, per valutare meglio la situazione oculare ed eventualmente decidere di trattare la malattia.
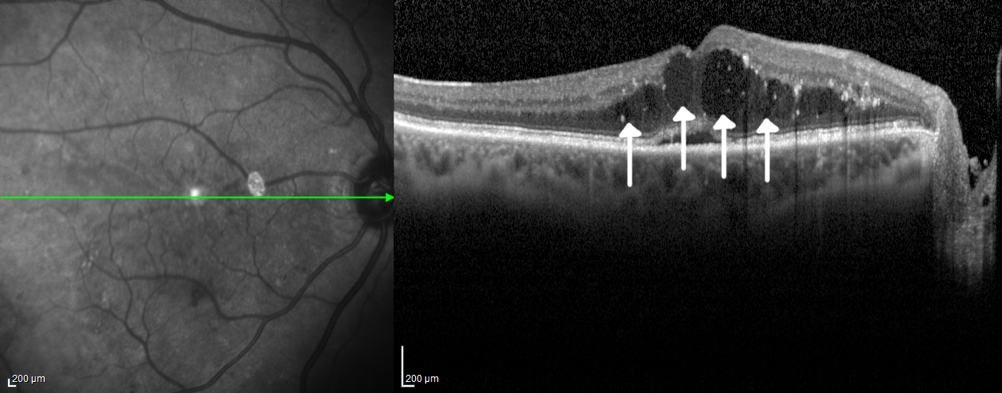
Man mano che la patologia progredisce, possono comparire alcuni sintomi che mettono in allarme il paziente. Uno dei primi fastidi cui può andare incontro è una distorsione delle immagini (metamorfopsia), legata alla raccolta di liquido proprio nel centro della retina, che determina un edema maculare. A seconda dell’entità dell’edema, la vista del paziente può essere più o meno disturbata: da quadri lievi che provocano solo una lieve distorsione, a edemi maculari molto importanti che causano un drammatico calo visivo.
L’insorgenza di una cataratta precoce è tipica di una glicemia molto elevata, di solito è bilaterale e permane anche quando si sia ristabilito un controllo glicemico, la terapia consiste nella sua asportazione chirurgica. Una marcata iperglicemia può comportare un calo visivo improvviso e transitorio per lontano e un miglioramento della vista per vicino: l’aumento di zuccheri all’interno del corpo vitreo provoca una miopizzazione dell’occhio, che si risolve con la normalizzazione del profilo glicemico.
Un’improvvisa perdita di visione da un occhio, fino alla sola percezione luminosa, è di solito dovuta a una perdita di sangue all’interno della camera vitrea (emovitreo) da parte di vasi sanguigni anomali formatisi nei quadri di retinopatia diabetica più gravi, quelli proliferanti. In questo caso, un’ecografia oculare permette di verificare che non vi sia anche un distacco della retina. Se la retina risulta attaccata è possibile aspettare qualche settimana che il sangue si riassorba, viceversa è indispensabile procedere a un intervento chirurgico il più tempestivo possibile.
La terapia
La terapia della retinopatia diabetica si avvale di trattamenti laser, chirurgia e, più di recente, l’iniezione di farmaci all’interno dell’occhio.
- La fotocoagulazione retinica con il laser è l’unica terapia in grado di distruggere il tessuto retinico reso ischemico dalla retinopatia diabetica, migliorando gli scambi di ossigeno dai capillari retinici, e di impedire la formazione di vasi sanguigni anomali (neovasi) responsabili di sanguinamento, distacco di retina e del glaucoma neovascolare. Inoltre, prima di essere soppiantato dalla terapia con le punture intravitreali, il laser è stato per molti anni l’unica strategia terapeutica in grado di ridurre l’edema maculare, grazie a trattamenti mirati effettuati vicino al centro della retina.
- L’iniezione di farmaci all’interno della camera vitrea rappresenta, allo stato attuale, la terapia più efficace nel trattamento dell’edema maculare diabetico. Si tratta di sostanze antiangiogeniche (anti-VEGF) in grado non solo di inibire la neovascolarizzazione (retinopatia proliferante e glaucoma neovascolare), ma anche di eliminare l’essudazione da parte di piccoli capillari anomali e, quindi, ridurre l’edema retinico centrale. Anche l’iniezione di cortisone in camera vitrea si è rivelata discretamente efficace nella riduzione dell’edema maculare, purtroppo però il suo utilizzo è stato limitato dall’insorgenza di complicanze quali la cataratta e il glaucoma.
- L’intervento chirurgico viene lasciato come ultima risorsa per ridurre le complicanze del diabete a livello oculare: la vitrectomia (rimozione meccanica del corpo vitreo) si rende necessaria in tutti quei casi in cui vi sia un distacco di retina, un emovitreo (persistente o recidivante) e una membrana che determini un edema maculare trazionale.