Esiste una particolare forma di diabete rappresentata da un’intolleranza agli zuccheri che si manifesta o viene diagnosticata per la prima volta in gravidanza e generalmente si risolve dopo il parto, denominata diabete gestazionale (GDM).
Il diabete gestazionale è un’alterazione temporanea del metabolismo degli zuccheri che colpisce donne non affette dalla patologia prima della gravidanza.
Se mantenere un buon controllo della glicemia è importante per l’intero organismo e a qualsiasi età, lo è ancora di più in gravidanza, periodo in cui alti livelli di zucchero nel sangue possono essere responsabili di problemi sia per il feto sia per la gravidanza stessa.
In caso di diabete gestazionale non curato, il feto – immerso in un ambiente troppo ricco di glucosio – “ingrassa” e partorirlo diventa più difficile e potenzialmente rischioso.
Per la madre c’è un rischio maggiore di emorragie post partum correlate alla difficoltà del parto, mentre per il bambino il GDM può causare sofferenza fetale e problemi alla nascita legati sia al parto stesso (per esempio, distocia di spalla) sia a un maladattamento metabolico con gravi rischi di ipoglicemia, perché il neonato viene all’improvviso privato di alti livelli di zucchero. Inoltre, bambini dati alla luce da donne con diabete gestazionale sono più soggetti a sviluppare obesità e diabete da giovani/adulti.
Il GDM è anche per la madre un importante fattore di rischio di sviluppare negli anni successivi alla gravidanza una forma di diabete mellito tipo 2; interessa circa il 4-5% delle gravidanze, ma è una condizione che, se si prendono tutti gli accorgimenti necessari, consente di portare avanti la gravidanza in tutta serenità e senza rischi per mamma e nascituro.
Come capire se si soffre di diabete gestazionale?
Anzitutto all’inizio di ogni gravidanza il ginecologo prescriverà, tra gli esami del sangue, anche un dosaggio della glicemia a digiuno, che consentirà di discriminare tra pazienti con glicemia normale (< 100 mg/dl), pazienti con glicemia borderline (100-125 mg/dl), da tenere sotto stretto controllo in gravidanza e da sottoporre poi a screening per diabete gestazionale, e pazienti in realtà già diabetiche ma che non sapevano di esserlo (glicemia ≥ 126 mg/dl).
Nelle pazienti con glicemia borderline, così come in tutte le altre condizioni nelle quali sia presente almeno un fattore di rischio per lo sviluppo di diabete gestazionale, è prevista l’esecuzione di un particolare test di screening (OGTT 75 g di glucosio) che sarà eseguito in un’epoca gestazionale diversa in base al grado di rischio; se ne consiglia l’esecuzione alla 16a-18a settimana in caso di:
- diabete gestazionale già manifestatosi in una gravidanza precedente,
- obesità (indice di massa corporea –BMI – pregravidico ≥ 30 kg/m2),
- glicemia plasmatica a digiuno 100-125 mg/dl.
Il test sarà invece eseguito tra la 24a-28a settimana in caso di:
- età materna > 35 anni;
- BMI pregravidico > 25 kg/m2;
- macrosomia fetale (peso del neonato > 4.5 kg) in una gravidanza precedente;
- anamnesi familiare (parente di primo grado) positiva per diabete tipo 2;
- famiglia originaria proveniente da Asia meridionale (in particolare India, Pakistan, Bangladesh), Caraibi (popolazione di origine africana), Medio Oriente (in particolare Arabia Saudita, Emirati Arabi Uniti, Iraq, Giordania, Siria, Oman, Qatar, Kuwait, Libano, Egitto).
Nelle pazienti con OGTT normale alla 16a-18a settimana, il test andrà ripetuto anche tra la 24a-28a settimana; se anche il secondo OGTT è normale, lo screening si arresta.
Una volta emessa la diagnosi, che fare?
L’ideale è che la donna con GDM possa essere seguita da un team multi-professionale (diabetologo, ginecologo, ostetrica, dietista, infermiere), per essere educata a seguire dieta e attività fisica adeguate (pilastri della terapia di questa condizione) e a praticare un’autodeterminazione della glicemia capillare a digiuno e dopo i pasti; sarà inoltre sottoposta a controlli ostetrico-ginecologici per valutare la crescita fetale ed eventuali modificazioni della quantità di liquido amniotico.
Solo controllando la glicemia più volte al giorno e segnando i risultati su un diario si potrà capire se dieta e attività fisica sono sufficienti a mantenere un buon controllo glicemico, privo di rischi per il feto, o se invece è necessario ricorrere all’insulina, l’unico farmaco ipoglicemizzante attualmente raccomandato in gravidanza.
In gravidanza, sono considerati nella norma i seguenti valori glicemici:
- a digiuno < 95 mg/dL;
- 1 ora dopo i pasti < 140 mg/dL;
- 2 ore dopo i pasti < 120 mg/dL.
In gran parte dei casi il diabete gestazionale si tiene sotto controllo con dieta ed esercizio fisico; solo nel 10% dei casi è necessaria la terapia insulinica, in presenza di glicemie costantemente superiori ai valori target, ma generalmente saranno sufficienti 1 o 2 iniezioni di insulina al giorno. Più di rado si deve ricorrere a uno schema insulinico intensivo (4 somministrazioni insuliniche al giorno).
Cosa fare dopo il parto
Poiché il mantenimento di buoni valori glicemici in corso di gravidanza è funzionale a “proteggere” il feto e a evitare complicanze al momento del parto, una volta avvenuta la nascita, la donna non è più tenuta a mantenere un costante controllo delle glicemie.
La donna può sospendere l’autocontrollo glicemico, ma a 6-12 settimane dal parto dovrà ripetere l’OGTT 75 g di glucosio, con prelievi unicamente ai tempi 0’ e + 120’ (= prima e dopo 2 ore dal termine dell’assunzione della bevanda zuccherata). L’esito di questo esame consente di discriminare tra una completa risoluzione dell’intolleranza glucidica o una persistenza di tale condizione, che può anche consistere in un vero e proprio diabete mellito tipo 2 (in caso di glicemia al tempo + 120’ > 200 mg/dl).
Anche in caso di normale esito dell’OGTT a 6-12 settimane dal parto, è comunque opportuno ricontrollare i valori di glicemia a digiuno una volta all’anno, mantenendo un corretto stile di vita (dieta adeguata e costante attività fisica). Il follow-up ha infatti un ruolo fondamentale, essendo un’opportunità per la prevenzione materna del diabete mellito tipo 2, della sindrome metabolica, delle complicanze cardiovascolari e del rischio di sviluppare nuovamente diabete gestazionale in eventuali gravidanze successive.
Autocontrollo glicemico
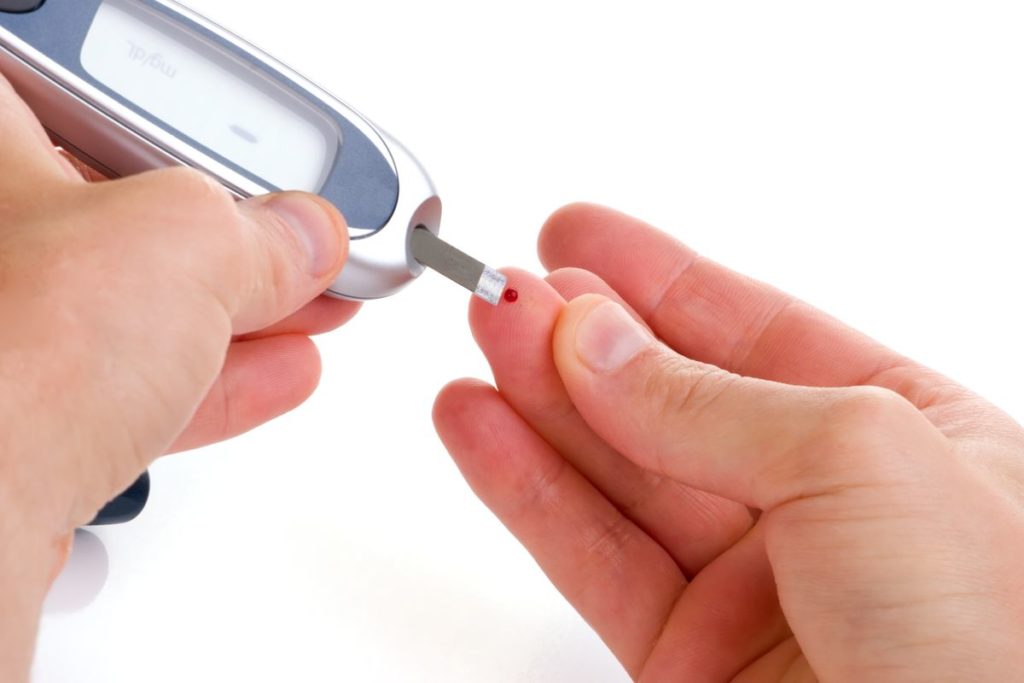
Come si pratica
Se è stato prescritto l’autocontrollo della glicemia, il servizio di Diabetologia in genere fornisce l’occorrente per effettuare tale misurazione.
Con una lancetta pungidito si pratica una piccola puntura a un polpastrello, ottenendo una goccia di sangue capillare.
Si posiziona la goccia di sangue ottenuta su un’apposita striscia reattiva, già inserita in un apparecchio (il glucometro), che nel giro di qualche secondo fornirà il valore della glicemia capillare, da registrare su un diario.
Quante misurazioni?
Il numero delle misurazioni dipende dal grado di compenso glicemico e dalla terapia prescritta.
- Sono sufficienti 2 misurazioni al giorno in caso di terapia con la sola dieta e un buon controllo glicemico (con schemi semplificati “a scacchiera”, in cui si studieranno i singoli pasti nei diversi giorni, per esempio lunedì prima e 1 ora dopo colazione, martedì prima e 1 ora dopo pranzo, mercoledì prima e 1 ora dopo cena ecc.).
- In caso di terapia insulinica, il monitoraggio prevede un numero maggiore di controlli glicemici, dipendente dallo schema di terapia insulinica prescritta, arrivando fino a 7 punti/die nel caso di trattamento insulinico intensivo.









